بارداری (PREGNANCY)
بارداری یا حاملگی به وضعیتی گفته میشود که زن در رحم خود دارای رویان یا جنین باشد. این دوره در انسان به مدت ۹ ماه طول میکشد و با بهدنیا آمدن نوزاد که زایمان نام دارد به پایان میرسد.دراین مرحله دربدن خانم باردار یکسری بر همکنش ایجاد میشود بین ژنتیک آناتومی سیستم آندوکرین سیستم ایمنی سیستم عصبی درمواقعی که هر کدام از این برهمکنش ها دچار اختلال شوند ممکن است بارداری از دست برود .به طوری که تقریبا 61 درصد از سقط های خود به خودی به فاکتور های ژنتیکی عفونی هورمونی وایمنولوژیکی وابسته هستند.
سقط(ABORTION)
در بیشتر موارد سقط جنین پیش از هفته دوازدهم بارداری اتفاق می افتد که به دلیل وجود مشکل در رشد جنین اتفاق می افتد. پس از آن احتمال سقط جنین به کمتر از ده درصد کاهش می یابد.تقریبا در هر سه یا چهار بارداری، یکی در سه ماهه اول با سقط جنین مواجه می شود. این آمار برای بارداری هایی که پیش از سقط جنین تشخیص داده شده اند ارائه شده است. اما در واقع درصد سقط جنین در سه ماهه اول بارداری بیشتر از این عدد است زیرا در برخی موارد خانم از بارداری خبر ندارد و دلیل خونریزی را با پریودی اشتباه می گیرد.
سقط ها را میتوان از جنبه های مختلف طبقه بندی کرد :
عوامل مربوط به رویان و عوامل مربوط به والدین :
۱. عوامل جنینی سقط جنین شامل :
• نمو غیر طبیعی تخم
که در ۴۰% موارد اختلال رشد منجر به سقط جنین خود به خود می شود.
• ناهنجاریهای ارثی و ژنتیکی جنین:
آمار به دست آمده نشان میدهد حدود ۲۰-۱۵% حاملگی ها منجر به سقط جنین می شود و ۶۰-۵۰ % موارد سقط جنین به دلیل ناهنجاری های ارثی و ژنتیکی جنین می باشند.
۲. عوامل مربوط به مادر در سقط جنین:
* بیماریهای عفونی مادر:
عفونتهای مادری به ویژه سرخچه، تب مالت و عفونتهای مقاربتی می تواند منجر به سقط جنین شود.
* بیماری های مزمن ناتوان کننده در مادر:
بیماری هایی نظیر سل، سرطان، افزایش فشار خون ، بیماری کلیوی می تواند منجر به مرگ جنین و سقط جنین شود.
* بیماریهای غدد:
سقط جنین به دلیل برخی از بیماریهای غدد از جمله بیماری هایی نظیر کم کاری تیروئید، دیابت قندی رخ می دهد.
* مصرف دارو و عوامل محیطی:
مصرف سیگار، الکل، داروهای ضد بارداری و سموم محیطی نظیر سرب، آرسنیک باعث سقط جنین می شود.
* عدم پذیرش ایمنی بدن:
جنین از لحاظ ژنتیک یک عامل خارجی برای مادر است و بدن مادر بر علیه آن آنتی بادی ساخته و جنین را دفع می نماید. در یک بارداری طبیعی جفت آنتی بادی های متوقف کننده می سازد که مانع سقط جنین می شود.
سن مادر باردار:
خطر سقط جنین با تعداد زایمان ها و نیز سن مادر در ارتباط است به طوریکه مطالعات انجام شده نشان می دهد که سقط جنین در زنان باردار زیر ۲۰ سال و بالای ۴۰ سال بیشتر است. همچنین در پدران خیلی جوان یا پیر نیز افزایش سقط جنین مشاهده شده است. بالاخره میزان بروز سقط با حامله شدن خانمها در عرض سه ماه پس از زایمان افزایش می یابد.
* ناهنجاری های رحمی
* نارسایی دهانه رحم
اختلالات ساختمانی رحم:
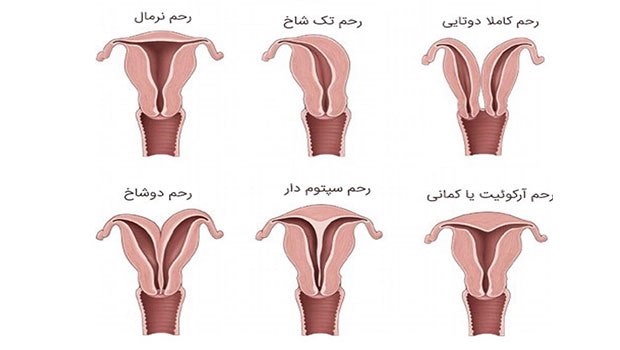
ناهنجاری های ساختمانی رحم به عنوان یکی از علل سقط مکرر میباشد .این ناهنجاری ها معمولا باعث سقط سه ماهه دوم میشوند .ناهنجاری های رحمی ممکن است حالت مادرزادی داشته باشند یا اکتسابی بوده وبه دنبال عفونت یا ترومای مکانیکی رخ دهند .ناهنجاری های مادرزادی رحم شامل آژنزی مولرین یا هایپوپلازی –رحم تک شاخ-رحم دیدلفیس-رحم دوشاخ-رحم سپتوم دار(دیواره دار)-رحم مواجه شده با DES –رحم قوسی(کمانی)-ناهنجاری های شریان رحمی و نارسایی سرویکس میباشد. ناهنجاری های اکتسابی رحم شامل نارسایی سرویکس و چسبندگی های داخل رحمی و سندروم آشرمن وفیبروئید ها –آدنومیوز و آندومتریوزهمچنین برخی ویروس ها از جمله HSV ویروس هرپس سیمپلکس میتواند کفایت آندومتر را کاهش دهد. HSV تحـت کنترل هورمـونهـای بـدن فعال میشود. در حضور در فازلوتـئال، اندومتر کفایت لازم جهت لانه گزینی جنین را کسـب نخواهـد کـرد.
ناهنجاری های مادر زادی شریان رحمی:
ممکن است از طریق ایجاد تغییرات نامطلوب در جریان خون محل لانه گزینی بلاستوسیت و جفت در حال تکامل در ایجاد سقط نقش داشته باشد .
نارسایی سرویکس:
پارگی ناگهانی پرده ها در سه ماهه دوم بدن درد سرویکس و خروج جنین نارس به عنوان نارسایی سرویکس تعریف میشود .
چسبندگی داخل رحمی:
ممکن است ناشی از عفونت های داخل رحمی و تروماهای جراحی مانند کورتاژ بعد از سقط یا زایمان میومکتومی و متروپلاسمی باشد .
( Myomectomy)*که گاهی به آن نوعی عمل جراحی زنان میباشد که در آن لیومیومهای(leiomyoma) بافت رحم که با نام فیبروئید شناخته میشوند، برداشته میشود.
سندروم آشرمن :
انسداد نسبی یا کامل حفره رحم به علت چسبندگی دیواره های رحم در اثر اسکار است.
فیبروئید(لیومیوم):
لیومیوم های رحم توده های خوش خیمی هستند که از عضلات صاف رحم به وجود می آیند .سقط در افرادی که انواع زیر مخاطی و اینترامورال این توده های خوش خیم هستند 40 درصد در سه ماهه اول و 17 درصد در سه ماه دوم بارداری رخ میدهد.
آندومتریوز:
به حضور بافت آندومتر (غدد واستروما)در خارج از رحم گفته میشود ومیتواند یکی از دلایل سقط مکرر باشد .
آدنومیوز:
به پیدایش و گسترش بافت آندومتر به داخل میومتر گفته میشود .
مشکلات هورمونی:
پروژسترون نقش مهمی در لانه گزینی رویان در جدار رحم و حفظ حاملگی دارد .بنابراین کاهش سطح این هورمون به دلیل برداشتن جسم زرد که محل تولید پروژسترون قبل از هفته 6-7 حاملگی است ویا مصرف داروهای مختل کننده عملکرد پروژسترون در دوران بارداری منجر به سقط میشود .عفونت مزمن کلامیدیا میتواند بر روی میزان ترشح پروژسترون موثر باشد .
اختلالات کرموزومی:
که شامل ناهنجاری های کروموزومی-اختلالات تعدادی کروموزومی-اختلالات ساختمانی کروموزومی –نقص های کروموزومی و تک ژنی
سندرم تخمدان پلیکیستیک:
افزایش سطح هورمون LH در زنان با بروز سندروم پلی کیستیک تخمدان همراه است .تخمدان پلی کیستیک (تخمدان های بزرگ با کیست های کوچک )میباشد. تخمدان پلی کیستیک ممکن است بدون علائم بوده ویا با علائمی مانند قائدگی نامنظم –طولانی شدن زمان قائدگی-ناباروری-چاقی-پرمویی بدن همراه باشد .اگر تخمدان پلی کیستیک با علائم بالینی همراه باشد سندروم پلی کیستیک تخمدان نامیده میشود .برخی از زنان مبتلا به سقط های مکرر دارای تخمدان پلی کیستیک میباشد .دیابت شیرین –کم کاری و پر کاری غده تیروئید و ناکاری فاز لوتئالی نیز از اختلالات هورمونی هستند که در بروز سقط مکرر دخالت دارند.
بیماریهای خودایمنی:
بیماری های خود ایمن از جمله لوپوس اریتماتوز سیستمیک( SLE) میتواند منجر به سقط مکرر شود .که توسط تست آنتی کاردیولپتین آنتی بادی مورد سنجش قرار میگیرد.
اختلالات همراه با افزایش انعقاد پذیری:
ترومبوفیلی یکی از دلایل شایع در سقط های مکرر می باشد و در ۴۰ تا ۵۰% موارد دیده می شود. حاملگی به خودی خود یک رخداد افزایش دهنده تمایل به انعقاد (hypercoaguable state) می باشد. و اگر یک حاملگی خود با ترومبوفیلی همراه شود این حالت بدتر شده و باعث اختلال در جریان خون سیاهرگی مادر می شود که در نهایت این حالت باعث ترومبوز عمیق سیاهرگی، لخته شدن مویرگ های جفتی می شود که در نهایت باعث تاخیر رشدی یا از دست رفتن جنین می انجامد. به این علت داروهای ضد انعقادی برای درمان سقط های خودبخودی مورد استفاده می باشند.شایعترین علت سقط منفرد دلایل ژنتیکی میباشد، در حالیکه شایعترین دلیل سقط مکرر دلایل ایمونولوژیک محسوب میشود. معمولا سقطهای ژنتیکی در سنین پایینتر حاملگی، در زمانی که طول جنین کمتر از 30 میلیمتر است اتفاق میافتد اما سقطهای ایمونولوژیک در حاملگیهای بالای 10 هفته بیشتر دیده میشود. نگاهی به مراحل لانهگزینی جنین نشان میدهد که در تمامی مراحل، سیستم ایمنی در پذیرش جنین توسط مادر نقش مهمی دارد. به عنوان مثال، در مرحله تهاجم اندومتر توسط سلولهای جفتی، فاکتورهای رشد و بعضی عوامل التهابی و ایمنی در تهاجم، لانهگزینی و تکامل جفت اولیه دخالت دارند.
تغذیه و سقط مکرر:
امروزه محققان غیر از موارد اشاره شده، روی یکی دیگر از دلایل ناشناخته سقط مکرر یعنی تغذیه تمرکز کردهاند. پیش از این، بررسیها نشان داده بود چاقی یا لاغری مفرط تأثیری منفی بر باروری و تخمکگذاری دارد و حتی میتوانند در صورت بارداری خانم سبب سقط جنین شوند. این موضوع به ویژه زمانی که اندیس توده بدنی پایینتر از ۵/۱۸ یا بالاتر از ۳۰ باشد بیشتر میشود. اما بیش از وزن آنچه اهمیت مییابد چربیهای دور شکم است و از آنجا که کنترل قندخون را تحت تأثیر قرار میدهد میتواند سبب سقط جنین شود. جالب است بدانید داشتن وزن بالا بر تخمدان آندومتر و رحم هم تأثیر میگذارد و هر میزان اضافه وزن بالاتر برود کیفیت تخمک پایینتر آمده و رشد جنین را تحت تأثیر قرار میدهد. سقط جنین در این خانمها بسیار دیده میشود و فرقی نمیکند که این خانمها طبیعی باردار شده باشند یا به روش مصنوعی. به همین دلیل است که طبق قوانین جنین، خانمهایی که مایل به بارداری با روش مصنوعیاند ابتدا باید وزن خود را در صورت داشتن اضافه وزن کاهش دهند. سقط مکرر میتواند بر بارداریهای بعدی هم تأثیر منفی بگذارد. به عنوان مثال، تحقیقات نشان داده زنانی که دچار سقط مکرر میشوند، کمبود ویتامین B9 یا اسیدفولیک دارند. حتی برخی از آنها حاصل پلی مورفیسم ژنتیکی هستند که از جذب ویتامین B9 جلوگیری کرده و اگر تغذیه آنها حاوی مقدار کمی اسیدفولیک باشد، کمبود آن میتواند اثر مضری بر جنین بگذارد. همین دسته از زنان در صورتی که به طور مرتب ویتامینهای گروه B را مصرف کنند از سقط پیشگیری خواهند کرد و در صورتی که طی دوران بارداری و قبل از آن اسیدفولیک مصرف کنند، سقط جنین ۵۷ درصد کاهش خواهد یافت. برخی بیماریها نظیر بیماری سلیاک (عدم تحمل گلوتن) تست آنتی بادی ضد ترانس گلوتامیناز (Anti- Tissue Transglutaminase ) یا Anti- TTG سنجیده میشود. میتواند یکی از دلایل سقط جنین باشد. این بیماری گرچه شایع است اما در برخی موارد تشخیص داده نمیشود و در نتیجه بدون درمان باقی میماند. از جمله نشانههای ابتلا به این بیماری، اسهال شدید و لاغری است. این ناراحتی میتواند بر تخمکگذاری نیز تأثیر گذاشته و عامل ناباروری یا سقط جنین باشد. خانمهایی که مبتلا به این ناراحتی هستند با دریافت رژیم بدون گلوتن میتوانند از بروز سقط پیشگیری کنند.
فاکتور های محیطی و سبک زندگی:
عوامل محیطی (فیزیکی و شیمیایی) میتوانند عامل بروز سقط های مکرر باشند .عوامل شیمیایی مانند عناصر سنگین (آرسنیک –جیوه و ..)و برخی داروها و عومل فیزیکی مانند پرتو های یونیزه کننده از آن جمله اند. به علاوه مصرف الکل –سیگار-کافئین (موجود در قهوه) همین طور خوردن لبنیات غیرپاستوریزه درصورتی که مواد لبنی پاستوریزه استفاده نشودممکن است منجر به عفونت باکتریایی (Listeria monocytogen )لیستریامنوسیتوژن تمـایل خاص به جفت و جنین دارد و موجب سپتیسمی، پنومونـی و مننژیـت درنـوزادان میشود.
انواع مختلف سقط:
1 .سقط مکرر
2.سقط خودبه خودی(شایع ترین عارضه حاملگی)
3.تهدید به سقط
4.سقط اجتناب ناپذیر
5.سقط ناقص
6.سقط فراموش شده
7.سقط عفونی
سقط مکرر:
سقط مکرر یک تجربه بسیار دردناک چه برای پزشک و چه برای بیمار میباشد که با شیوع 3% یکی از شایعترین عوارض حاملگی است. سقط مکرر به صورت ۳ بار یا بیشتر از دست دادن محصول حاملگی به طور پیاپی، در سه ماهه اول بارداری تعریف میشود.
انواع سقط مکرر:
اولیه: در این حالت هیچگاه بارداری موفقیتآمیز روی نداده است.
ثانویه: در این حالت پس از یک تولد زنده سقطهای مکرر روی میدهد.
اتیولوژی سقط مکرر:
|
اتیولوژی
|
شیوع(%)
|
|
ژنتیک
|
5
|
|
آناتومیک
|
10
|
|
اندوکرین
|
17
|
|
عفونت
|
5
|
|
ایمنولوژیک
|
60
|
|
علل متفرقه
|
30
|
تهدید به سقط:
وجود هر گونه ترشح خون آلود از واژن یا خونریزی واژینال در نیمه اول بارداری به تهدید به سقط موسوم است .تهدید به سقط ممکن است که بادردی خفیف همانند درد قائدگی یا کمر درد همراه باشد یا نباشد .خونریزی مربوط به تهدید به سقط معمولا اندک است ولی گاهی به مدت چند روز تا چند هفته ادامه میابد .متاسفانه احتمال خطر و عواقب نامطلوب بارداری به صورت زایمان زود رس .کم وزنی زمان تولد ومرگ در این بیماران وجود دارد ولی خطر تولد نوزاد با ناهنجاری مادر زادی افزایش قابل ملاحظه ای ندارد .
سقط اجتناب ناپذیر:
اجتناب ناپذیر بودن سقط با پارگی واضح پرده ها یا کیسه آب به همراه اتساع سرویکس مشخص میگردد. به ندرت تراوش مایع در نیمه اول بارداری از رحم صورت میگیرد بدون اینکه مسئله جدی ایجاد کند .مایعی که بین آمنیون و کوریون جمع شده ممکن است همراه با پارگی کوریون بیرون بریزد درحالی که نقص اولیه در آمنیون کاملا ترمیم شده است .ولی در اکثر مواقع انقباضات رحم فورا شروع شده و منجر به خروج محصولات بارداری میگردد یا عفونت ایجاد میشود. چنانچه در اوایل بارداری خروج ناگهانی مایع که نشاندهنده پارگی کیسه آب است قبل از هر گونه درد و خونریزی رخ دهد توصیه میشود که مادر باردار استراحت نماید و از لحاظ تراوش بیشتر مایع خونریزی یا تب تحت نظر قرار گیرد .درصورتی که 48 ساعت هچ گونه تراوش مایع آمنیون .خونریزی یا درد یا تب مشاهده نشود مادر باردار میتواند فعالیت های روزانه خود را از سر گیرد ولی چنانچه خروج مایع با درد و خونریزی همراه باشد یا درجه حرارت بدن بالا برود سقط اجتناب ناپذیر خواهد بود و باید سریعا رحم تخلیه گردد .
سقط نا قص:
در سقط هایی که قبل از هفته 10 بارداری رخ میدهد جفت و جنین با هم خارج میشوند .زمانی که تمام جفت یا قسمتی از آن در رحم باقی بماند خونریزی دیر یا زود آغاز میشود که نشانه اصلی سقط ناقص میباشد .خونریزی ناشی از سقط ناقص گاهی اوقات شدید است ولی ندرتا کشنده میباشد.
سقط فراموش شده :
سقط فراموش شده در واقع یک نوع سقط ناقص و خودبه خودی است که در آن رشد جنین به دلایلی متوقف می شود و در اثر مرگ جنین منجر به سقط می شود که محصولات حاملگی ممکن است به طور کامل دفع نشود.
اختلالات کروموزومی یکی از مهمترین دلایل توقف رشد جنین و سقط میباشد.
سقط عفونی :
رحم زن به علت دستکاری های پزشکی نظیر کورتاژ خشن و غیراصولی و یا به علت عفونت هایی نظیر بیماری سل دچار چسبندگی شده است که منجر به سقط جنین میشود .
دلایل سقط مکرر:
از جمله مشکلاتی که منجر به سقط مکرر در خانمها میشود میتوان به دلایل زیر اشاره کرد:
تشخیص و درمان سقط مکرر:
در مجموع در بیشتر بیماران پس از ۲ تا ۳ بار سقط پیاپی باید ارزیابیهای لازم صورت گیرد. برای ارزیابی سقط مکرر، علاوه بر گرفتن شرح حال و انجام معاینه بالینی، از آزمونهای زیر استفاده میشود:
1.بررسی کروموزوم والدین
از طریق آنالیز کاریوتایپ انجام میشود .
2.بررسی آنتیبادیهای مؤثر در سقط مکرر
(زنانی با افزایش سطح هموگلوبین گلیکولیز (HBA1C)به علت دیابت کنترل نشده افزایش سقط جنین را نشان میدهد .از طرفی عملکرد ناقص تیروئید درحالت حاد بیشتر موجب عقیمی تا سقط میشود با این حال حضور اتوآنتی بادی ها دربافت تیروئید مانند (آنتی تیروگلوبولین –تیروئید پراکسیداز)در ایجاد سقط نقش دارند .
3.بررسی ترومبوفیلیا
(-اختلال در عوامل ضد انعقادی موجب بروز استعداد به ترومبوز (ترومبوفیلی) می گردد. علی رغم پیشرفت های اخیر، تنها حدود نیمی از موارد ترومبوفیلی ارثی قابل تشخیص می باشند که در این گروه فاکتور V لیدن، کمبود آنتی ترومبین، کمبود پروتئین C و کمبود پروتئین S، از همه شایع ترند.)
4.ارزیابی حفره رحم (با تصویربرداری از رحم و لولههای رحم)
5.بررسی کروموزومی محصول حاملگی که از طریق دو تکنیک NIPT و amniotic مورد سنجش و ارزیابی قرار میگیرد .
6.بررسی فلوسیتومتری خون که با استفاده از تست APCA مورد سنجش قرار میگیرد .
در بررسی آناتومیک رحم با انجام عکس رنگی رحم میتوان به اشکالاتی در ساختمان رحم پی برد که اکثرا با انجام هیستروسکوپی (آندوسکوپی رحم) قابل تشخیص و درمان است. از جمله ناراحتیهای قابل تشخیص با این روش میتوان به موارد زیر اشاره کرد:
1.چسبندگیهای داخل رحمی و دیواره وسط رحم
2.پولیپ یا فیبروم داخل رحمی
3.سپتوم رحم
4.ناهنجاریهای شریان رحمی
5.نارسایی دهانه رحم
6.لیومیومها
7.آدنومیوز
تست های آزمایشگاهی جهت بررسی علت سقط جنین :
Progesterone ▪
LH ▪
Anti Cardiolipin Antibodies, IgG/IgM ▪
S Immune Soluble ▪ مـثل
**سیتوکینهای التهابـی از جملـه اینترلوکیـن 1ـ بـتا، اینترلوکیـن ـ 6 و α-TNF
Syphilis.
Trachomatis Chlamydia.
(Listeria monocytogen).
HSV.
CMV.
(Parvovirus B19.
HIV.
HbA1C ▪
Anti – TG ▪
▪ فاکتور V Leiden
Antithrombin ▪
Protein C Activity ▪
Protein S Activity ▪
B9 ▪
FolaT ▪
Anti TTG ▪
Arsenic(AS ) ▪
Mercury(Hg) ▪
Vitamin D ▪
Karyotype ▪
1.K. Field and D. J. Murphy, “Perinatal outcomes in a subsequent pregnancy among women who have experienced recurrent miscarriage: a retrospective cohort study,” Human Reproduction, vol. 30, no. 5, pp. 1239–1245, 2015
View at: Publisher Site | Google Scholar
2.M. Fawzy, S. Saravelos, T. C. Li, and M. Metwally, “Do women with recurrent miscarriage constitute a high-risk obstetric population?” Human Fertility, vol. 19, no. 1, pp. 9–15, 2016.
View at: Publisher Site | Google Scholar
3.R. Pijnenborg, L. Vercruysse, and I. Brosens, “Deep placentation,” Best Practice & Research: Clinical Obstetrics & Gynaecology, vol. 25, no. 3, pp. 273–285, 2011.
View at: Publisher Site | Google Scholar
4.C. V. Ananth and A. M. Vintzileos, “Ischemic placental disease: epidemiology and risk factors,” European Journal of Obstetrics Gynecology and Reproductive Biology, vol. 159, no. 1, pp. 77–82, 2011.
View at: Publisher Site | Google Scholar
ساغر ذاکری- واحد تحقیق و توسعه آزمایشگاه پاتوبیولوژی نوبل
تاریخ انتشار :
1400/03/24
کد :
10261
تعداد بازدید:
6808